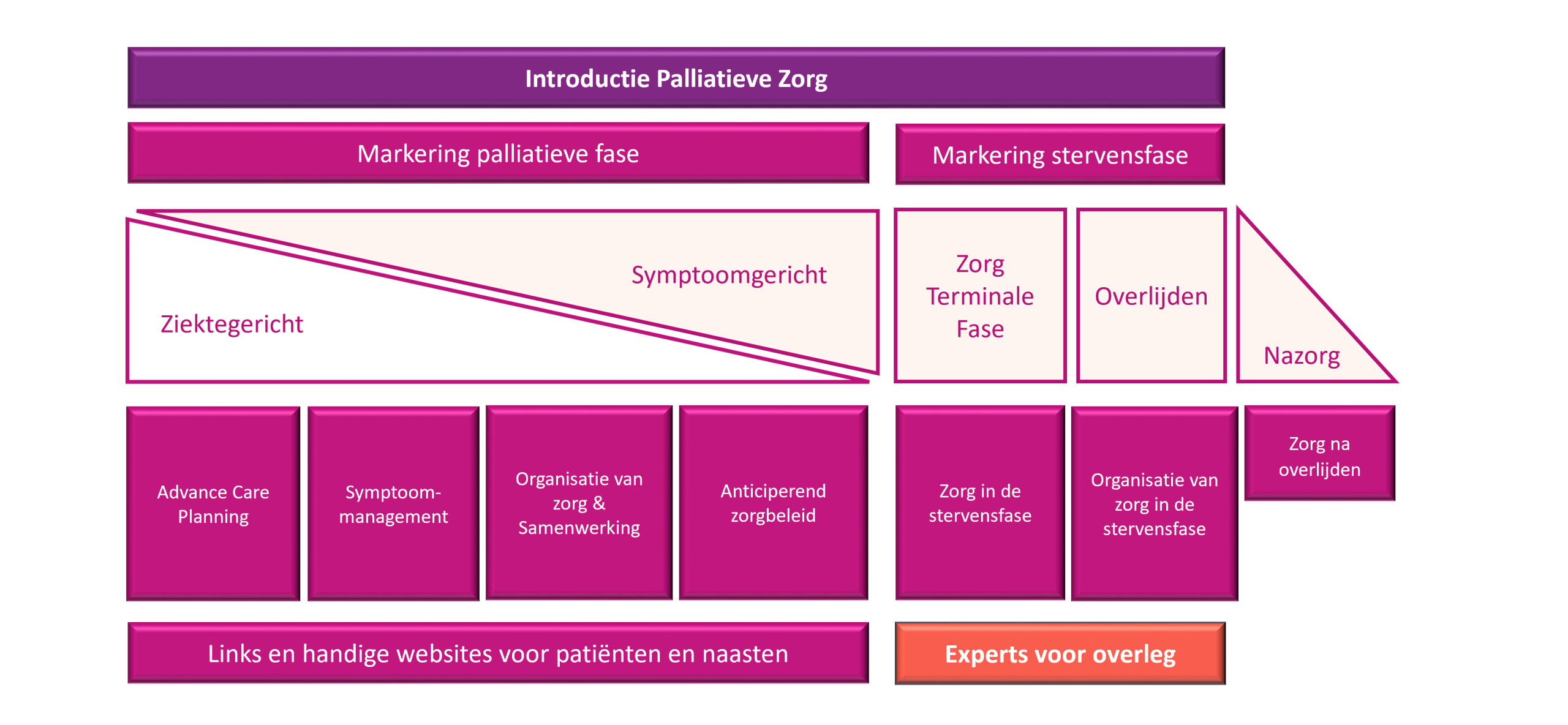
Transmuraal Zorgpad Palliatieve Zorg Almere
Dit zorgpad is ontstaan vanuit behoefte van patiënten en zorgverleners naar een transmurale werkwijze palliatieve zorg in Almere. Door een goed beschreven zorgpad en regionale consensus hierover, faciliteren we een continuüm van zorg (op maat) voor de palliatieve patiënt.
- Betere signalering en markering van de palliatieve fase
- Het samen met patiënt en naasten vormgeven van zorg en ondersteuning gericht op kwaliteit van leven en afgestemd op individuele wensen van de patiënt
- Streven naar proactieve zorg
- Verbetering van overdracht en samenwerking tussen verschillende disciplines en de eerste en tweede lijn door eenduidige werkafspraken
Dit zorgpad is een samenwerking tussen de kaderartsen huisartsgeneeskunde van Zorggroep Almere en het Team Ondersteuning Palliatieve Zorg (TOPZ) van het Flevoziekenhuis
Betrokken instanties en personen:
Zorggroep Almere: Jeske van Hoek, kaderhuisarts palliatieve zorg; Marianne Ponstein, kaderhuisarts palliatieve zorg; Lemke Pronk, kaderarts palliatieve zorg i.o.; Manon Ruitenbeek, gespecialiseerd verpleegkundige palliatieve zorg
TOPZ, Flevoziekenhuis: Ilona van de Heide, gespecialiseerd verpleegkundige palliatieve zorg; Lemke Pronk, longarts; Clementine van Zeijl; internist-oncoloog
Your content goes here. Edit or remove this text inline or in the module Content settings. You can also style every aspect of this content in the module Design settings and even apply custom CSS to this text in the module Advanced settings.
Experts voor overleg
Kader(huis)artsen palliatieve zorg:
Voor patiënten in de eerste lijn.
Marianne Ponstein, m.ponstein@planet.nl
Tel: 06-44872466, ma t/m vrij 9.00-17.00 uur.
Jeske van Hoek, jvanhoek@zorggroep-almere.nl
Tel: 06-30007803, ma t/m vrij 9.00-17.00 uur.
Lemke Pronk, lpronk@flevoziekenhuis.nl 036-8689820, ma t/m vrij 9.00-17.00
Team Ondersteuning bij Palliatieve Zorg (TOPZ) Flevoziekenhuis:
Een multidisciplinair team dat artsen en verpleegkundigen binnen het Flevoziekenhuis kunnen consulteren. Ook huisartsen kunnen hier terecht voor vragen over palliatieve patiënten die in het Flevoziekenhuis bekend zijn.
Tel: 036-8689706, ma t/m vrij 9.00 – 17.00 uur.
Gespecialiseerd verpleegkundige palliatieve zorg thuiszorg:
Manon Ruitenbeek, mruitenbeek@zorggroep-almere.nl
Tel: 06-12038914, ma t/m vr 9.00 – 17.00 uur.
Centrum voor levensvragen Flevoland:
Team van geestelijk verzorgers, bereikbaar voor vragen op het gebied van zingeving en levensbeschouwing.
Tel. 06-15171448, ma t/m vr 10.00 – 13.00 uur.
Introductie Palliatieve Zorg
Wat
Palliatieve zorg is zorg die de kwaliteit van het leven verbetert van patiënten en hun naasten die te maken hebben met een levensbedreigende aandoening of kwetsbaarheid , door het voorkomen en verlichten van lijden, door middel van vroegtijdige signalering en zorgvuldige beoordeling en behandeling van problemen van fysieke, psychische, sociale en spirituele aard. Gedurende het beloop van de ziekte heeft palliatieve zorg oog voor het behoud van autonomie, toegang tot informatie en keuzemogelijkheden.*
Palliatieve zorg is zorg op maat, die aansluit bij de wensen en behoeften van patiënt en naasten.
Palliatieve zorg is multidisciplinaire zorg.
* Bron: aangepaste definitie palliatieve zorg in het kwaliteits-kader ( gemodificeerd WHO 2002)
Markering palliatieve fase
Wat
Het palliatief traject start met het signaleren van patiënten met een beperkte levensverwachting.
Waarom
Hiermee wordt duidelijk dat de laatste levensfase is aangebroken voor patiënt en professional. Op basis daarvan kunnen behandelkeuzes gericht op kwaliteit van leven worden gemaakt.
Hoe
Surprise question: ‘Zou het mij verbazen wanneer deze patiënt in de komende 12 maanden komt te overlijden?‘
Wie
Iedereen kan de palliatieve fase signaleren. Degene die signaleert heeft de verantwoordelijkheid om zijn bevindingen te bespreken met de hoofdbehandelaar/ huisarts, zodat het Advance Care Planning-gesprek gevoerd kan worden.
Hulpmiddelen
- Surprise question
- Supportive and Palliative Care Indicators Tool (SPICT™)
- Advance Care Planning
Advanced Care Planning
Wat
Advance Care Planning (ACP) is het proces waarbij een patiënt in samenspraak met hulpverleners en naasten, besluiten neemt en vastlegt over de toekomst.
Waarom
ACP draagt bij aan het bevorderen van de kwaliteit van leven in de laatste levensfase. Door afspraken te maken op verschillende domeinen is de kans groter dat de laatste levensfase verloopt volgens de wensen van de patiënt en naasten en voorkomt het dat de patiënt medisch zinloze handelingen ondergaat.
Hoe
Belangrijke vragen om het gesprek te openen zijn:
1) ‘wat verwacht u van de komende maanden?’
2) ‘En wat is daarbij voor u belangrijk’
Wie
De hoofdbehandelaar/huisarts
Hulpmiddelen
- Aandachtspunten ACP-gesprek
- Voorbeeldvragen ACP gesprek
- Saneren van medicatie
- Aandachtspunten voor documentatie
- Richtlijn euthanasie KNMG
- Consultatie SCEN artsen Almere
Aandachtspunten ACP-gesprek
Voorafgaand
Check of er eerdere afspraken zijn gemaakt. Check wilsbekwaamheid. Indien wilsonbekwame patiënt: plan afspraak ACP gesprek met wettelijk vertegenwoordiger.
Informatie inwinnen
Win op basis van dossier en andere hulpverleners informatie in over de huidige situatie.
Check afspraken op ‘medisch zinloos handelen’
De arts neemt het uiteindelijke besluit of een behandeling medisch zinvol is en legt dit uit aan patiënt en naasten.
Documentatie van gemaakte afspraken
Noteer een verslag van het ACP gesprek in het dossier.
Het gesprek
- Bespreek wat een ACP gesprek is
- Breng behoeften, wensen en voorkeuren in kaart
- Informeer de patiënt over zijn ziekteverloop en prognose
- Maak afspraken over: een schriftelijke wilsverklaring, keuzes over behandelaanbod (reanimatie, beademing, IC-opname, antibiotica, ziekenhuisopname, kunstmatige toediening voeding en vocht, bloedtransfusie, uitzetten van ICD, saneren van medicatie ), keuzes die verband houden met sterven (palliatieve sedatie, euthanasie, plaats van overlijden)
Voorbeeldvragen ACP-gesprek
- Wat doet er het meest toe in je leven?
- Wanneer vind je dat je leven goed is? Of: Wat is voor jou kwaliteit van leven?
- Zijn er rituelen waar je waarde aan hecht?
- Is er een bepaalde geloofsovertuiging die belangrijk voor je is?
- Wie mag er samen met de dokter voor jou beslissen als je dat zelf niet meer kunt?
- Wat behandelingen betreft: kan er een punt komen dat het genoeg is? Wat zou je nog wel willen en wat niet meer?
- Heb je angsten over de toekomst, overlijden of zorg?
- Hoe zou je willen dat er voor je wordt gezorgd als je dat zelf niet meer kunt? En door wie?
- Heb je wel eens nagedacht over de allerlaatste fase van je leven? Zijn er dingen die dan heel belangrijk voor je zijn?
- Waar zou je willen zijn als het slechter met je gaat?
- Waar wil je uiteindelijk overlijden?
Saneren van medicatie
Wat
De medicamenteuze behandeling afstemmen op de palliatieve fase, ter voorkoming van vermijdbare bijwerkingen en onnodig medicijngebruik.
Waarom
Het is belangrijk regelmatig te evalueren in hoeverre de gebruikte geneesmiddelen nodig zijn en in hoeverre aandoeningen nog behandeld moeten worden.
Wie
Hoofdbehandelaar of huisarts indien nodig in afstemming met apotheek, team ondersteuning bij palliatieve zorg of kaderhuisarts palliatieve zorg.
Hoe
De multidisciplinaire richtlijn polyfarmacie bij ouderen en de KNMP richtlijn medicatiebeoordeling bevatten belangrijke aanbevelingen en zijn leidend voor het verlenen van deze zorg. Bij de multidisciplinaire richtlijn is een stappenplan opgenomen van medicatiebeoordeling: de STRIP-methode.
Hulpmiddelen
Symptoommanagement
Wat
Het bestrijden van lichamelijke en psychische klachten die de kwaliteit van leven negatief beïnvloeden.
Waarom
Om de kwaliteit van leven zo optimaal mogelijk te houden en patiënten de mogelijkheid te geven zich bezig te houden met die dingen die echt belangrijk voor hen zijn, zonder gehinderd te worden door lichamelijke of psychische klachten.
Hoe
Door het wegnemen van de oorzaak van de klacht, inzetten van een behandeling of interventie, voor-schrijven van medicatie of de patiënt te ondersteunen in het feit dat de klacht niet meer zal verdwijnen.
Wie
De hoofdbehandelaar of huisarts is eerste aanspreekpunt in symptoommanagement. Naar gelang de klacht kan deze besluiten hulp in te schakelen van andere hulpverleners.
Hulpmiddelen:
- Pallialine: Richtlijnen voor behandeling veel voorkomende symptomen in de palliatieve fase
- Experts voor overleg
- Methode besluitvorming in de palliatieve fase
Organisatie van zorg en samenwerking
Wat
Gecoördineerde, afgestemde zorg in de laatste levensfase. Duidelijkheid over hoofdbehandelaarschap en overdracht tussen de betrokken hulpverleners.
Waarom
Goede kwaliteit van palliatieve zorg vraagt om coördinatie en continuïteit van zorg met kennis van zaken en met behoud van zoveel mogelijk eigen regie van patiënt en naasten.
Wie
Hoofdbehandelaar of huisarts
Hoe
Bespreek met patiënt en naasten wie hoofdbehandelaar en/of eerste contactpersoon is en hoe en wanneer deze bereikt kunnen worden. Wie kan gebeld kan worden als de hoofdbehandelaar of het contactpersoon niet bereikbaar zijn. De hoofdbehandelaar is verantwoordelijk voor overdracht van gemaakte afspraken.
Hulpmiddelen
- Overdracht van huisarts naar HAP/ziekenhuis
- Overdracht van ziekenhuis naar huisarts
- Aandachtspunten voor documentatie
- Regelen van thuiszorg
- Experts voor overleg
- Website Hospice Almere
Aandachtspunten voor documentatie 1e en 2e lijn
Eerste lijn
- Gebruik de probleemlijst en gebruik prioritering ‘1’ voor:
o De belangrijkste morbiditeit
o De palliatieve overdracht (ACP)
- Maak een overdracht voor de HAP.
- Documenteer het ACP-gesprek onder ‘Levenseindegesprek’, ICPC code A20.
- Noteer bereikbaarheid eigen huisarts (tijden en nummer in journaalregel, niet in probleemlijst).
SEH Flevoziekenhuis
- Check bij binnenkomst of patiënt bekend is in het Flevoziekenhuis en controleer of er documentatie over ACP is.
Als er geen gegevens bekend zijn, bel de eigen huisarts/HAP voor nadere informatie.
Flevoziekenhuis
- Geef in SAP in de medische voorgeschiedenis aan dat er een ACP-gesprek gevoerd is. Documenteer het ACP-gesprek als ‘verslag – palliatief beleid-ACP’.
- Noteer bij het bespreken van een behandelbeperking de datum en de omstandigheden waaronder dit is besproken op de centrale plek in het dossier.
- Schrijf bij ontslag een brief met een palliatieve overdracht naar de huisarts.
Wijkverpleging
- Registreer de behandelwensen in het eigen dossier.
- Draag over aan de huisarts.
Overdracht van 1e naar 2e lijn
Wat
Eenduidige, overzichtelijke overdracht om de continuïteit van zorg te waarborgen.
Waarom
Een eenduidige overdracht voorkomt onnodige ziekenhuisopnames, het herhaaldelijk bespreken van reeds bekende wensen/beperkingen, en zorgt dat de zorg op alle locaties op elkaar aansluit.
Wie
De insturend huisarts.
In de overdracht wordt vermeld:
- Stadium van de ziekte (en evt. locatie metastasen)
- Eventuele behandelbeperkingen
- Actueel medicatie-overzicht
- Bereikbaarheid eigen huisarts
(tijden en nummer in journaalregel, niet in probleemlijst) - Anticiperend beleid
- Contactpersoon patiënt
Overdracht van 2e naar 1e lijn
Wat
Eenduidige, overzichtelijke overdracht om de continuïteit van zorg te waarborgen.
Waarom
Ter voorkoming onnodige ziekenhuisopnames, het herhaaldelijk bespreken van reeds bekende wensen/beperkingen, ter bevordering continuïteit.
Wie
Behandelend arts, al dan niet via consult TOPZ.
Hoe
Template brief: ‘palliatieve overdracht’
Indien nodig (complexe situatie, verwacht overlijden) vindt bij voorkeur een warme overdracht plaats.
In de brief naar huisarts staat vermeld:
- Medische voorgeschiedenis, beloop opname
- De (recent) besproken behandelbeperking
- Aanwezige lichamelijke klachten en gestarte symptoomgerichte behandeling
- Proactief beleid t.a.v. te verwachte symptomen
- Medicatieoverzicht en relevante aanpassingen
- Verslag ACP: wat is er al besproken met patiënt, zijn er specifieke wensen geuit of afspraken gemaakt? (tav heropname ziekenhuis, grenzen behandeling, gewenste plaats overlijden etc.)
- Heeft de patiënt al gesproken over euthanasie of palliatieve sedatie?
Anticiperend zorgbeleid
Wat
Proactief beleid van te verwachten problemen in de toekomst.
Waarom
Nadenken over te verwachte problemen kan voorkomen dat er onnodige ziekenhuisopnames plaatsvinden, onnodig paniek ontstaat en onnodig lijden ontstaat door lichamelijke klachten. Bovendien leidt het ertoe dat mensen vaker op de plek overlijden waar ze zouden willen.
Wie
Hoofdbehandelaar of huisarts.
Hoe
Beoordeel of en welke problemen te verwachten zijn in de toekomst. Vraag advies over anticiperend beleid t.a.v. te verwachten problemen of schrijf zelf in het dossier welke stappen moeten worden genomen bij het optreden van dit probleem (bijvoorbeeld pijn, benauwdheid, onrust, overbelasting mantelzorg). Draag zorg voor goede overdracht.
Hulpmiddelen:
- Experts voor overleg
- Methode besluitvorming in de palliatieve fase
- Aandachtspunten voor documentatie
- Informatie over saneren van medicatie
Markering stervensfase
Wat
De stervensfase is de fase direct voorafgaand aan het overlijden. Deze fase bedraagt doorgaans enkele uren tot dagen.
Waarom
Het ‘diagnosticeren van de stervensfase’ verandert de focus van zorg.
Hoe
Door te observeren kan de hulpverlener signalen zien dat het overlijden nabij is.
Wie
Iedereen kan signaleren. Degene die signaleert heeft de verantwoordelijkheid om zijn bevindingen te bespreken met de hoofdbehandelaar/ huisarts
Hulpmiddelen
- Richtlijn Zorg in de stervensfase, IKNL
- Zorgpaden voor stervensfase, IKNL (versie ziekenhuis / versie thuissituatie)
- Tekenen naderende dood
Tekenen naderende dood
- Niet of nauwelijks eten of drinken
- Ernstige vermoeidheid of verzwakking leidend tot bedlegerigheid
- Verminderde urineproductie
- Snelle, zwakke pols
- Koud aanvoelende, soms blauw verkleurde handen en voeten, lijkvlekken
- Spitse neus
- Toenemende desoriëntatie
- Hoorbare, reutelende en onregelmatige ademhaling
- Slikproblemen
- Troebele ogen
Bron: Oncoline, Richtlijn ‘Zorg in de stervensfase’
Zorg in de stervensfase
Wat
In de stervensfase verandert de focus van zorg. Belangrijke items: adequate verlichting van symptomen, het vermijden van een onnodig lang sterfbed, behouden van regie, voorbereid worden op het sterven en de mogelijkheid het leven af te ronden.
Waarom
Voorkomen van onnodig lijden.
Wie
Hoofdbehandelaar, huisarts, verpleegkundigen thuis of in het ziekenhuis.
Hoe
Door gebruik te maken van geldende richtlijnen en protocollen en in gesprek te blijven met patiënt en naasten.
Hulpmiddelen
- Richtlijn zorg in de stervensfase
- Richtlijn palliatieve sedatie
- Richtlijn reutelen
- Verkorte richtlijn morfinepomp (Flevoziekenhuis)
- Organisatie van zorg in de stervensfase
- Richtlijn euthanasie KNMG
- Consultatie SCEN artsen Almere
- Experts voor overleg
Organisatie van zorg in de stervensfase
Aandachtspunten
- Informatie over het inschakelen van thuiszorg
- Vrijwilligers terminale zorg
- Regelen van pompen en toebehoren in thuissituatie
- Experts voor overleg
Zorg na overlijden
Wat
Aandacht schenken aan afsluiting/evaluatie van de geboden zorg.
Waarom
Om problematische rouwverwerking te voorkomen.
Hoe
Hoe de nazorg wordt ingericht is afhankelijk van de behoeften van de naasten en de sociale context van de nabestaanden.
Wie
De laatste behandelaar is verantwoordelijk om nazorg te organiseren. Deze behandelaar stelt de betrokken professionals op de hoogte van overlijden.
Hulpmiddelen
Links en handige websites voor patiënten en naasten
- Hospice Almere
- Overpalliatievezorg.nl
Informatie over zorg in de laatste levensfase, in samenwerking met Ministerie van Volksgezondheid, Welzijn en Sport en coöperatie Palliatieve Zorg Nederland. - Palvooru.nl
Online magazine over palliatieve zorg. - Patientenfederatie/.nl/extra/levenseinde
Biedt handvatten voor het voeren van gesprekken over de dood. - Stichtingambulancewens
Stichting met als doel de laatste wens van terminale patiënten te vervullen met vrijwilligers en een eigen ambulance - Stichtingkomma
Stichting met als doel zoveel mogelijk ongeneeslijk zieke ouders te helpen iets blijvends na te laten voor hun kinderen.
- Stichting achter de regenboog
Achter de Regenboog is er voor kinderen en jongeren in Nederland die te maken krijgen met de dood. Ter ondersteuning van kinderen, hun ouders en de verdere omgeving in het zelfhelend vermogen van kind en gezin. - Vrijwillige mantelzorg centrale Almere
De VMCA biedt ondersteuning voor vrijwilligers en mantelzorgers - Weetuwatuwilt.nl
Website met handvatten voor het voeren van gesprekken over de dood.
Verkorte richtlijn morfinepomp Flevoziekenhuis
Morfinepomp in de stervensfase:
- Startdosis opiaat-naïeve patiënt: 0.5 mg /uur. Evalueer elke 4 uur het effect en verhoog of verlaag indien nodig in stappen van 50 %.
Bij patiënten die reeds opiaten gebruiken: omrekenen via rotatietabel opioïden - Verhoog altijd in combinatie met een bolustoediening van 1/6 van 24 uursdosering
- Indien nodig kan elke 2 uur een bolus van 1/6 van 24 uursdosering worden gegeven
- Bij lever- of nierinsufficiëntie heeft morfine niet de voorkeur (alternatief hydromorphon, Fentanyl)
- Start laagdrempelig haldol (druppels in wangzak) bij optreden terminaal delier
- Startdosis opiaat-naïeve patiënt: 0.5 mg /uur. Evalueer elke 4 uur het effect en verhoog of verlaag indien nodig in stappen van 50 %.
Regelen van thuiszorg
Hoe
Op de website van het Zorgverzekering Informatie Centrum (ZIC) vindt u informatie over Palliatieve Terminale Zorg (PTZ). Onderwerpen die in het dossier besproken worden zijn; welke zorg valt onder PTZ, wanneer komt iemand in aanmerking voor PTZ, de drie leveringsvormen van PTZ en nog veel andere informatie.